- 141 usuarios conectados -
- Está usted en:
- Inicio >
- Las demencias >
- Demencia vascular
Demencia vascular
Introducción y conceptos básicos
La expresión demencia vascular (DV) hace referencia al deterioro cognitivo global originado a través de la existencia de enfermedad vascular cerebral de tipo isquémico o hemorrágico, siendo necesario un nexo temporal entre ambas condiciones. Es un síndrome de etiopatogenia multifactorial, reflejo de la gran heterogeneidad de la patología vascular cerebral.
Se considera que un 10% de las muertes en los paises desarrollados está en relación con los ictus (accidentes vasculares cerebrales), que suponen además un motivo muy importante de discapacidad, sobre todo en ancianos.
Es también muy relevante el papel de la enfermedad vascular cerebral como factor de riesgo y etiopatogénico en el desarrollo de deterioro cognitivo.
El 80% de los accidentes vasculares cerebrales son de naturaleza isquémica con origen aterotrombótico o cardioembólico, y cerca del 20% es de tipo hemorrágico.
Los principales factores de riesgo para el desarrollo de patología vascular cerebral son bien conocidos, como la edad avanzada, la hipertensión arterial (HTA), la diabetes mellitus, las dislipidemias, el tabaquismo, el alcohol y la fibrilación auricular. El control adecuado de estos factores debe conllevar una reducción en la incidencia y la prevalencia de la demencia vascular.
Epidemiología
La mayoría de los estudios epidemiológicos realizados son poblacionales y se basan en la detección de casos en la población para su posterior análisis, y la comparación de los distintos estudios está sujeta a las diferencias metodológicas, las técnicas de muestreo utilizadas, los cuestionarios aplicados y la continuidad de los equipos de investigación. También influyen la duración suficiente del seguimiento, la adecuada definición de las variables y de los criterios diagnósticos, la pérdida de sujetos a lo largo del estudio, la concordancia de las observaciones, etc.
Los estudios epidemiológicos son descriptivos y establecen tasas de incidencia y de prevalencia de periodo o de punto.
Los estudios de prevalencia deben tener unos criterios mínimos de calidad (Rocca y colaboradores), como la definición de demencia con unos criterios apropiados, detección de casos mediante contacto directo con los sujetos, tamaño adecuado de la muestra (al menos 300 sujetos >65 años) e inclusión de personas institucionalizadas.
Con esos requisitos se obtienen, de los diversos estudios seleccionados, unas tasas de demencia vascular ajustadas por sexo para mayores de 60 años de un 2,6% en varones y un 2,1% en mujeres.
A edades más avanzadas la mayor prevalencia en varones se invierte, entre otras razones, porque hay un mayor porcentaje de Alzheimer a esa edad en los varones, la mortalidad es mayor en los ancianos varones, hay riesgos competitivos con la enfermedad cardiovascular y con la vascular cerebral y se da una mayor expresión de la demencia vascular en las mujeres a esa edad por factores genéticos u hormonales.
En los estudios de ámbito hospitalario las cifras de prevalencia se elevan a un 10%, y al cabo de 3 meses un 25% de los pacientes que sobreviven a un ictus desarrollan una demencia.
Los estudios de incidencia muestran un incremento de la misma con la edad y un predominio relativo en las mujeres a partir de los 80 años.
Un reciente estudio multicéntrico europeo (Fratiglioni y colaboradores, 2000) arroja unas cifras de 342 casos por 100.000 habitantes y año, el 17% de todas las demencias incidentes.
Etiopatogenia e histopatología
Las lesiones histopatológicas que clásicamente se relacionan con la demencia vascular son los infartos corticales, los infartos lacunares y la afectación isquémica difusa de la sustancia blanca, aunque el espectro de las lesiones subyacentes y su contribución al desarrollo de una demencia aún se encuentran sometidos a análisis.
Los infartos lacunares son lesiones cavitadas de entre 1 y 20 mm de diámetro producidas por la oclusión de arterias perforantes o por el desarrollo de pequeñas hemorragias. Son subcorticales y predominan en los ganglios basales, tálamo, protuberancia o sustancia blanca hemisférica. Son causa suficiente para el desarrollo de una demencia según su número y distribución topográfica, y cuando se presentan en determinadas localizaciones (lóbulos frontales, cuerpo calloso, tálamos) su relación causal con la demencia es más clara.
El estado criboso es el resultante de pequeñas y múltiples cavidades en la sustancia blanca, con membrana pial-glial y arteriola central. Representan dilatación de los espacios perivasculares de Virchow-Robin y su relación aislada con la demencia está menos establecida, aunque acompaña con frecuencia a otras lesiones vasculares isquémicas.
En la denominada encefalopatia arteriosclerótica subcortical o encefalopatía de Binswanger se encuentra rarefacción y desmielinización isquémica de la sustancia blanca de los centros semiovales, generalmente asociada a otros hallazgos relacionados con patología de pequeños vasos (lipo-hialinosis, fibro-hialinosis). Representa la afectación vascular crónica de la sustancia blanca a través de procesos como la hipertensión arterial. Las angiopatias hereditarias (Cerebral Autosomic Dominant Arteriopathy Subcortical Infarcts and Leucoencephalopathy, CADASIL) y la angiopatia amiloide también pueden llevar a este cuadro de leucoencefalopatía isquémica.
El término de demencia multiinfártica introducido por Hachinski se define por la existencia de múltiples lesiones isquémicas en territorios de grandes vasos y/o lagunas. Las zonas más comprometidas para el desarrollo de demencia son el hipocampo, el sistema límbico, el tálamo y la corteza cerebral. Suelen ser lesiones bilaterales y estar asociadas a una afectación isquémica difusa de la sustancia blanca.
Es interesante comentar el término de «infarto incompleto» como otro sustrato propio de algunos pacientes con demencia vascular. Representa a fenómenos de necrosis isquémica selectiva con muerte neuronal pero sin reacción astrocitaria. Se ha relacionado con necrosis laminar cortical y con esclerosis hipocámpica, siendo por lo tanto más elocuente en las áreas más vulnerables a la isquemia, a través de procesos como hipotensión, bradiarritmias, hipoxia, etc. Hay otras formas de infarto que pueden dar lugar a demencia, como los existentes en los territorios frontera y la atrofia granular del córtex.
El concepto volumétrico de la demencia vascular de Tomlinson y colaboradores hacía referencia a la necesidad de afectación isquémica de un volumen crítico de parénquima cerebral (100 cm3) para el desarrollo de demencia. Este concepto se ha visto superado por hallazgos histopatológicos y radiológicos que demuestran que más importante que el volumen de las lesiones es su localización y su disposición estratégica para interrumpir importantes vías cortico-subcorticales implicadas en la cognición.
Existen otras hipótesis para establecer el nexo causal entre los procesos vasculares y la demencia, como los fenómenos de diasquisis (desarrollo de hipoperfusión e hipofunción en áreas distantes), la precipitación de apoptosis, la asociación con entidades degenerativas como el alzhéimer, etc.
Clasificación
El concepto de demencia vascular abarca todo un espectro de entidades con etiología, patogenia, clínica, neurorradiología y curso evolutivo diversos. Clásicamente se han distinguido dos patrones de deterioro cognitivo vascular, el cortical y el subcortical.
La demencia vascular cortical se origina a través de infartos corticales o córticosubcorticales de origen trombótico, embólico o hemodinámico. Son infartos en territorios de arterias de mediano o gran calibre y se encuentran déficit en el área del lenguaje, de la praxis, del cálculo, de las funciones visuoespaciales y de la memoria. Se añaden alteraciones de la conducta o psicológicas y el curso clínico suele ser escalonado. Por lo general se asocian datos de afectación focal de la vía piramidal, síndromes sensitivos, alteraciones por interrupción de radiaciones ópticas, etc.
La demencia vascular subcortical surge a partir de una afectación de pequeños vasos por HTA, diabetes, angiopatía amiloide, angiopatías hereditarias, etc. Su curso clínico puede ser insidioso sin evidencia de ictus en su evolución, planteando dificultades diagnósticas con otras demencias de origen degenerativo como el alzhéimer. La asociación con alteraciones de la marcha y del control de esfínteres ayudan al diagnóstico diferencial, y la neuroimagen muestra infartos lacunares en los ganglios basales o en la sustancia blanca y leucoaraiosis.
En los estudios neuropsicológicos los rasgos más significativos son las alteraciones de la función ejecutiva, de la evocación de la memoria, los trastornos de la atención y de la concentración, la apatía y los cambios afectivos. A través de mecanismos hemodinámicos se pueden producir episodios repetidos de hipoperfusión (arritmias, hipotensión) o de hipoxia (Enfermedad Pulmonar Obstructiva Crónica, apnea del sueño) que a partir de una necrosis selectiva (hipocampo, necrosis laminar cortical) pueden ser origen de deterioro cognitivo.
Clasificación etiológica
- Demencia multiinfarto.
- Demencia por infarto estratégico.
- Patología de pequeño vaso.
- Demencia subcortical senil.
- Lagunas múltiples.
- Enfermedad de Binswanger.
- Angiopatía amiloide.
- Hipoperfusión.
- Isquemia global.
- Isquemia fronteriza.
- Infarto incompleto.
- Demencia hemorrágica.
Criterios diagnósticos de demencia vascular
La falta de uniformidad en los criterios diagnósticos crea dificultad a la hora de determinar si la presencia de enfermedad vascular cerebral en un paciente con demencia es la causa de la misma, o un factor agravante o solo un hallazgo concurrente.
Las discordancias en la clasificación y las divergencias en la sensibilidad y la especificidad para el diagnóstico de la demencia vascular según qué criterios se usen han sido evidenciados recientemente por López y colaboradores en "Classification of vascular dementia in the cardiovascular health study cognition study". Neurology 2005; 64: 1539-1547.
Los criterios más utilizados para el diagnóstico de la demencia vascular son:
- Los criterios de diagnóstico de la cuarta edición del manual diagnóstico y estadístico de los trastornos mentales (DSM IV) y los del National Institute of Neurologic Disorders and Stroke - Association Internationale pour la Recherche et l'Enseignement en Neurosciences (NINDS-AIREN).
- La escala de isquemia de Hachinski para el diagnóstico de la demencia multiinfarto.
- Los criterios de la décima edición de la Clasificación Internacional de Enfermedades (IDC-10).
- Los criterios de California.
Criterios de California
Se trata de los criterios diagnósticos de demencia vascular propuestos por los Centros para el Diagnóstico y Tratamiento de la Enfermedad de Alzheimer de California (ADDTC).
Demencia Vascular Isquémica Definitiva
- Evidencia clínica de demencia.
- Confirmación histopatológica de infartos cerebrales múltiples.
Si existe evidencia histopatológica de Alzheimer o de otra alteración que pueda ser responsable de la demencia el caso será considerado como demencia mixta.
Demencia Vascular Isquémica Probable
Criterios necesarios para el diagnóstico
- Demencia.
- Evidencia de 2 o más Eventos Vasculares Cerebrales (EVC) isquémicos o de un solo EVC que se relacione en el tiempo con el inicio de la demencia.
- Evidencia por Tomografía Axial Computarizada (TAC) o por Resonancia Nuclear Magnética (RNM) de al menos un infarto fuera del cerebelo.
Criterios que apoyan el diagnóstico
- Evidencia de infartos en las áreas relacionadas con los aspectos cognitivos.
- Historia de varios ataques isquémicos transitorios.
- Presencia de factores de riesgo para EVC.
- Puntuación elevada en la escala de isquemia de Hachinski.
Criterios que posiblemente apoyen el diagnóstico
- Alteraciones tempranas de la marcha y alteraciones en el control de esfínteres.
- Lucencias periventriculares en la RNM
- Cambios focales en el electroencefalograma (EEG), potenciales evocados auditivos del tronco cerebral (PEAT), tomografía computarizada por emisión de fotón único (SPECT), tomografía por emisión de positrones (PET).
Criterios que ponen en duda el diagnóstico
- Afasia transcortical sensorial en ausencia de lesión correspondiente.
- Ausencia de signos y síntomas focales.
Demencia Vascular Isquémica Posible
Evidencia clínica de demencia más uno de los dos siguientes criterios:
- Evidencia de un solo EVC sin relación temporal con el inicio de la demencia.
- Presencia de síndrome de Binswanger (incontinencia urinaria y alteraciones de la marcha, presencia de factores de riesgo vasculares y evidencia de lucencias periventriculares en el TAC o en la RNM)
| Características | DSM IV | IDC-10 | California | NINDS-AIREN |
|---|---|---|---|---|
| Infarto isquémico | + | + | + | + |
| Hemorragia cerebral | + | + | - | + |
| Hipoperfusión | - | - | + | + |
| Neuroimagen | - | - | + | + |
| Deterioro episódico | - | - | - | + |
| Déficit cognitivo multifocal | - | + | - | + |
| Signos neurológicos focales | + | + | - | + |
| Síntomas neurológicos focales | + | - | - | + |
| Evidencia de enfermedad vascular cerebral | + | + | + | + |
| Relación causal temporal | - | - | + | + |
| Características a favor y en contra | - | - | + | + |
| Niveles de certeza diagnóstica | - | - | + | + |
Factores de riesgo asociados a demencia vascular
Los factores de riesgo asociados a la demencia vascular incluyen a todos aquellos que lo son para el desarrollo de patología vascular: la edad avanzada (mayores de 65 años), la hipertensión arterial, la diabetes mellitus, las dislipidemias, el tabaquismo y la enfermedad vascular cerebral.
Existen una serie de factores de riesgo considerados emergentes para el desarrollo de arteriosclerosis y, según datos de algunos estudios (Honolulu Asia Aging Study), también para la demencia vascular: las lipoproteínas, la proteína C reactiva, el fibrinógeno y la homocisteína.
Estudios de neuroimagen en la demencia vascular
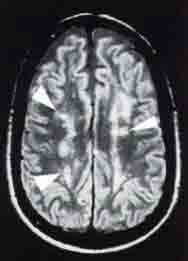
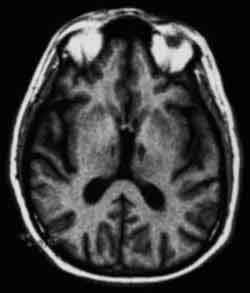
El diagnóstico de demencia vascular lleva implícita la existencia de enfermedad vascular cerebral, haya sido ésta sintomática o no a través de ictus previos. La neuroimagen estructural pondrá de manifiesto la existencia de lesiones vasculares, el tipo de las mismas y su distribución (cortical, subcortical, estratégica, leucoaraiosis, infartos lacunares, etc.).
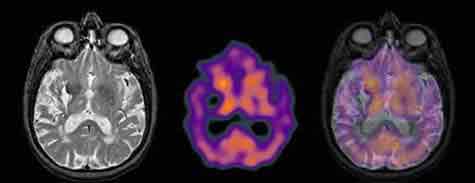
Demencia vascular: de izquierda a derecha, RNM, SPECT con Tc-99 (Tecnecio-99), y comparativa con una superposición de ambas imágenes.
Las imágenes muestran evidencia de una hemorragia antigua a nivel de los ganglios basales derechos, apreciándose además varias lesiones pequeñas en la sustancia gris y en la sustancia blanca profunda, compatibles con infartos. El patrón de perfusión también es compatible con la presencia de enfermedad vascular, con muchos defectos de perfusión en todo el cerebro.
Imágenes reproducidas de: The Whole Brain Atlas, by Keith A. Johnson (keith@bwh.harvard.edu) & J. Alex Becker (jabecker@mit.edu).
Sin embargo no existen datos de pruebas de imagen que permitan de forma inequívoca establecer la relación causa-efecto entre la enfermedad vascular cerebral y la demencia.
Erkinjuntti establece unos criterios de neuroimagen para el diagnóstico de la demencia vascular:
Sustancia blanca
Halos >10 mm.
Halo irregular que se extiende hacia la sustancia blanca profunda.
Hiperintensidades difusas o confluentes >25 mm.
Hiperintensidad difusa.
Lagunas
Lagunas múltiples (>5) y lesiones de sustancia blanca al menos moderadas.
Criterios neurorradiológicos del NINDS-AIREN
Según la localización
Territorio de grandes vasos
Arteria cerebral anterior bilateral.
Arteria cerebral posterior.
Areas asociativas parietotemporales y temporooccipitales.
Enfermedad de pequeño vaso
Ganglios basales y lagunas en sustancia blanca.
Lesiones extensas de la sustancia blanca periventricular.
Lesiones talámicas bilaterales.
Según la severidad
Lesiones de grandes vasos en el hemisferio dominante.
Ictus hemisféricos en los territorios de los grandes vasos bilaterales.
Leucoencefalopatía afectando a >25% de la sustancia blanca.
Tratamiento
En pacientes que han sufrido un accidente isquémico cerebrovascular, la corrección de los factores de riesgo como la HTA, diabetes mellitus, hiperlipemia, y cardiopatías embolígenas supone el primer nivel de tratamiento preventivo frente al desarrollo de demencia vascular al disminuir la posibilidad de nuevos eventos isquémicos.
Una vez que se ha establecido la demencia vascular, el objetivo del tratamiento se centra en controlar los síntomas y tratar de enlentecer la progresión del cuadro.
El tratamiento de los síntomas cognitivos se centra en el uso de agentes farmacológicos que potencien la transmisión colinérgica en las áreas en donde ésta resulta deficitaria. Los inhibidores de la colinesterasa que han demostrado su eficacia en la enfermedad de Alzheimer son objeto de numerosos estudios que parecen también refrendar su uso en la demencia vascular. La mejoría encontrada con estos agentes puede ser debida a la potenciación de los circuitos colinérgicos alterados por las lesiones vasculares o a la potenciación colinérgica de un Alzheimer concurrente (demencia mixta).
El tratamiento de los síntomas psiquiátricos asociados (depresión, alteraciones del sueño, ansiedad, trastornos conductuales) debe realizarse con fármacos antidepresivos (evitando los que posean más efectos anticolinérgico), neurolépticos, hipnóticos, etc.
Hay una amplia relación de fármacos en ensayos clínicos con un supuesto papel neuroprotector, como los antagonistas del calcio, los antagonistas de receptores del N-metil-D-Aspartato (NMDA), los agonistas de los receptores del Ácido Gamma-Aminobutírico (GABA), los antioxidantes, los nootrópicos y los factores neurotróficos. Por el momento no existen criterios de eficacia que permitan recomendar su uso sistemático y a largo plazo en los pacientes con demencia vascular.
Cómo citar esta página:
Ayúdenos a mejorar
Relacionados
Utilizamos cookies para mejorar su experiencia de navegación y los servicios que le ofrecemos. Al clicar en «Aceptar», o si continúa navegando, usted reconoce que ha leído y comprendido nuestra política de privacidad, y que acepta el uso de nuestras cookies.